痛风
症状
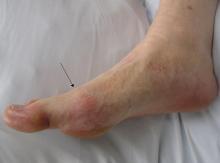
痛风出现在大脚趾的跖趾关节处,注意关节上皮肤的轻微红肿。
痛风会呈现出许多种症状,最常见的是急剧的刺激性关节炎(英语:Inflammatory arthritis)(关节红,软,热和浮肿)周期性地发作,而在脚姆趾基部的跖趾关节(英语:Metatarsophalangeal articulations)最常受影响,占一半的病例,原因可能是因为脚趾温度较低,加上脚趾附近的液体会被身体吸收使尿酸浓度增加所造成。其他关节,例如脚踝,膝盖,手腕和手指也有可能受影响。关节疼痛通常在夜间发生且持续2到4个小时。这有可能是由于体温较低而产生,而晚上睡觉时,人体的抗炎物质促肾上腺皮质激素在半夜时分泌最少,加上睡眠时酸碱值因体内累积二氧化碳而偏向酸性,因此痛风最易在半夜出现。其他的罕见症状包含疲倦和高烧也有可能伴随关节疼痛发生。
血液中的尿酸浓度若长期偏高可能导致其他症状,包含被称为痛风结节(英语:Tophus)的硬且无痛的尿酸结晶沉淀。由于骨骼侵蚀,大量的痛风结节可能导致慢性关节炎。高的尿酸水平也可能引起肾脏中的晶体沉淀,导致肾结石以及随后的急性尿酸肾病(英语:Acute uric acid nephropathy)。
病因
尿酸结晶是痛风的基本成因,而此结晶常常与血液中高尿酸浓度有关。包括饮食习惯、遗传预先倾向性(英语:genetic predisposition),以及肾脏对于尿酸盐的清除率下降都可能造成高尿酸血症。据统计,高尿酸血症大部分(约90%)都是患者肾脏对尿酸盐清除率下降而造成的,而仅有不到10%的高尿酸血症病人是因体内产生过多的尿酸。大约10%的高尿酸血症患者在人生中的某时刻病情进一步发展为痛风。不过,每年患痛风的概率与血尿酸水平有关:当个体血尿酸浓度在415μmol/L和 530 μmol/L (7mg/dL 和 8.9 mg/dL)之间时,个体每年患痛风的概率为0.5%;而对于血尿酸浓度高于535 μmol/L (9 mg/dL)的个体,每年患痛风的概率为4.5%。
生活型态
根据研究,饮食习惯因素占痛风成因的12%,与酒精、添加果糖的饮料、肉类和海鲜类的摄取有很强的关联性,而外伤和外科手术等等也和痛风有一定关系。
在21世纪初的研究中发现,一些曾被认为与痛风相关的饮食实际上与痛风并无关联。像是适量的摄入嘌呤含量高的植物性食品(如豆子、豌豆、小扁豆、菠菜等)与痛风病情的发展并不相关,且蛋白质的总摄入量也与痛风无关。饮用含酒精的饮料是导致痛风原因之一,特别是啤酒、烈酒和红酒,导致病发风险更高。
适量摄取咖啡、维他命C和奶制品,以及体格锻炼可以减小得到痛风的风险,目前认为可能是这些食品能减少细胞发生胰岛素抗性。
基因型
痛风也与基因有一定的关系,60%的血尿酸浓度变化与基因有关。SLC2A9(英语:SLC2A9)、SLC22A12(英语:SLC22A12)以及ABCG2(英语:ABCG2)三个基因被发现与痛风存在关联性,而这三个基因的变异可将发病概率大致提高一倍。SLC2A9 和 SLC22A12两对等位基因的功能丧失型突变,会通过尿酸盐吸收量的减少及失控的的尿酸盐分泌而造成先天性高尿酸血症。少数罕见遗传疾患可能是痛风的并发症,包括家族性少年高血尿酸症肾病(英语:Tamm–Horsfall protein)、髓质囊肾病(英语:Medullary cystic kidney disease)、磷酸核糖焦磷酸合成酶(英语:PRPSAP1)的超活性化以及莱希-尼亨氏症候群(英语:Lesch–Nyhan syndrome)中的次黄嘌呤-鸟嘌呤磷酸核苷转移酶缺陷。
健康状况
痛风患者经常同时患上其他疾病。在约75%的病例中,腹部肥胖、高血压、胰岛素抵抗与血脂水平异常(英语:Dyslipidemia)构成的代谢症候群与痛风同时发生。痛风是红血球过多症(英语:polycythemia)、铅中毒、肾衰竭、溶血性贫血(英语:hemolytic anemia)、牛皮癣等疾病,及的常见并发症。若男性的身体质量指数(BMI)大于或等于35,其患痛风的概率则会增加两倍。因为铅对肾功能有不利影响,长期暴露在含铅环境中及饮用遭铅污染的的酒也是痛风的致病因素。莱希-尼亨氏症候群(英语:Lesch-Nyhan syndrome)也常与痛风性关节炎有关。
用药状况
利尿剂的使用与痛风发作有关。但是低剂量的氢氯苯噻哒嗪(降血压利尿剂)的使用并没有增加患病风险的倾向。烟碱、阿司匹林(乙酰水杨酸)等其他药物的使用也会增加痛风的患病概率。免疫抑制剂环孢素和他克莫司(英语:Tacrolimus)的使用也与通风的发病有关,若环孢素和氢氯苯噻哒嗪同时使用,则致病概率更大。
病理生理学
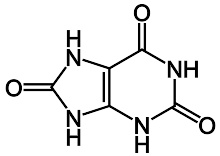
尿酸
痛风是一种嘌呤代谢紊乱症,发生在嘌呤代谢终产物尿酸以单钠尿酸盐形式结晶,沉淀并在关节、肌腱与周围组织中形成沉淀物(即痛风石)。微小的痛风石可能被一种环蛋白质清除,这些蛋白质可以阻碍晶体和细胞之间的交互作用,从而避免炎症反应的发生。被蛋白质包裹的痛风石可能会因微小的关节外伤、药物、手术应激或血尿酸水平的剧烈变化而将裸露的单钠尿酸盐晶体释放。痛风石释放时,会引发局部免疫介导的炎性反应。在炎症反应中,介白素1β(英语:IL1B)是一种重要的蛋白质的在人类和高级灵长类中,常见尿酸氧化酶(尿酸酶,即分解尿酸的酶)退化的情形。
尿酸沉淀形成的诱因尚不完全明确。尽管尿酸也可在血尿酸浓度正常时结晶,但当血尿酸浓度升高时,尿酸结晶的可能性更大。引起急性痛风性关节炎发作的其他重要因素包括低温,以及血尿酸浓度、酸碱度、关节液成分、细胞外基质成分(例如蛋白聚糖、胶原蛋白,及硫酸软骨素(英语:Chondroitin sulfate))的急速变化。而尿酸在低温下的沉淀量增加可以在一定程度上解释为何痛风更容易发病于足部关节。很多因素可引起尿酸浓度的急速变化,包括体外伤、手术、化疗、使用利尿剂,以及开始服用或停用异嘌呤醇。相对于其他治疗高血压的药物,钙离子通道阻断剂及氯沙坦钾(英语:Losartan)(氢氯噻嗪)引起痛风发作的风险较小。
诊断
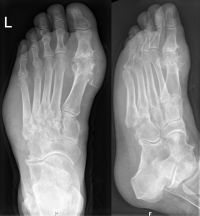
X光片中左脚有痛风,位置在姆趾关节处,注意脚外侧缘的软组织也有肿胀

痛风伴随着关节中尿酸结晶的构成,在偏振光显微镜下可从关节滑液(英语:Synovial fluid)取得尿酸结晶的图片
痛风可能通过高尿酸血和典型的足痛风症状而确诊及治疗,无需进一步检查。但无法以临床症状确诊时,患者需要进行关节滑液分析。尽管X光在识别慢性痛风上有一定的临床意义,但无法识别痛风的急性发作。
滑液
痛风明确的诊断基于在关节滑液(英语:Synovial fluid)中辨认出单钠尿酸盐的结晶或痛风石(英语:tophus)。所有通过关节穿刺术取得,来自未被确诊发炎关节的滑液样本,都需要进行这种结晶检查。在偏振光显微镜下,它们的形态为针状且具有强烈的负性双折射。这个检验不容易进行,常常需要受训练过的医检师因温度和PH值会影响结晶的溶解度,滑液在抽吸出来后也必须被相当快速地检验。
血液检查
高尿酸血症也是典型的痛风特征,但近一半的痛风发作没有伴随高尿酸血症,且大多数人尿酸水平的升高不会发展成痛风,因此,测量尿酸水平的诊断功效是有限的。高尿酸血症定义为男性血浆中尿酸盐水平高于420 μmol/l(7.0 mg/dl)或女性血浆中尿酸盐水平高于360 μmol/l(6.0 mg/dl)。其他血检通常是白细胞计数、电解质、肾功能及红细胞沉降率。然而,白细胞计数和红细胞沉降率的升高都可能是由于痛风而不是感染。曾有记录因痛风白细胞计数高至40×10/L(40000 /mm)。
鉴别诊断
医师在对痛风的鉴别诊断中,最重要的是将败血病关节炎纳入考量,特别是在患者有感染症状或治疗效果不佳时。为帮助医师诊断,实验室需进行滑液的革兰氏染色及培养。痛风也与假性痛风(英语:Chondrocalcinosis)和类风湿性关节炎症状相似 。痛风石可被误认为是基底细胞癌(英语:basal cell carcinoma)或是其他肿瘤,特别是当痛风石并不位于关节时。
预防
生活型态的改变与用药皆能降低尿酸浓度。减少肉类与海鲜的摄取量、服用足量维生素C、控制醇类与果糖的摄取量,以及避免肥胖症都是有效的饮食与生活型态低卡路里的饮食可以使肥胖男性之尿酸浓度降低100 微升/升(1.7 毫克/分升)每日摄取1500 毫克的维生素 C可以降低45%的痛风风险。喝咖啡可降低痛风风险,但茶类不行痛风可能是由于睡眠呼吸中止症缺乏氧气的细胞释放嘌呤所导致的。对睡眠呼吸中止症的治疗可以降低痛风的发生。
治疗
最初的治疗目标为纾解急性痛风的症状。不同的药物可以降低血清的尿酸浓度而避免重复发作。初步的证据显示每天数次冰敷20至30分钟可以减缓疼痛。急性痛风的处方有非类固醇消炎止痛药(NSAIDs)、秋水仙素与类固醇。而预防用药有别嘌呤醇、福避痛(英语:Febuxostat)与丙璜舒(英语:Probenecid)。降低尿酸浓度可以治疗痛风。对合并症(英语:comorbidity)的治疗也十分重要。以改变生活型态为治疗的方式尚未被明确研究,营养品是否对痛风病患有影响也尚未知晓。
非类固醇消炎止痛药
非类固醇消炎止痛药(NSAIDs)是治疗痛风的一线药物,且不同的非类固醇消炎止痛药对痛风的疗效都差不多,没有特别有效的药物。用药后痛风症状可在四小时内缓解,不过一般建议病患持续用药一至两周。但对于患有消化道出血、肾功能衰竭、心衰竭的病患,不推荐以非类固醇消炎止痛药来治疗痛风。尽管历史上吲哚美辛是最广泛使用来治疗痛风的非类固醇消炎止痛药,但也推荐使用拥有差不多疗效且较熟知其副作用的布洛芬做为治疗痛风的药物。对于可能出现胃部副作用的患者,可以在使用非类固醇消炎止痛药的同时服用氢离子泵阻断剂。有些研究证据显示以COX-2抑制剂(英语:COX-2 inhibitors)治疗急性痛风可以与非类固醇消炎止痛药同样达到相同的疗效,且拥有更低的副作用发生率。
秋水仙素
对于那些不能使用非类固醇消炎止痛药的人而言,秋水仙素能成为它的替代药物。不过在使用高剂量秋水仙素时产生的肠胃道不适限制了它的使用。但就低剂量使用而言,它仍然有不错的效果,且具备较好的耐受性。秋水仙素会与常用的处方药(如阿托伐他汀、红霉素等)产生交互作用。
类固醇
已知糖皮质激素是和非类固醇消炎止痛药拥有差不多药效的药物,因此若是患者不适合使用非类固醇消炎止痛类药物,那么糖皮质激素将是个好选择。对于痛风,关节注射糖皮质激素同样有效,但若关节已被感染,注射糖皮质激素反而会使状况更糟。
聚乙二醇重组尿酸酶
聚乙二醇重组尿酸酶(英语:Pegloticase)于2010年在美国通过核准正式上市,它能用于对传统治疗药物无效的百分之三患者身上。聚乙二醇重组尿酸酶在使用上是以静脉注射作为途径,每两个星期需施打一次。根据实验,它不仅能够溶解痛风石,还被发现能有效降低痛风患者的尿酸 。不过聚乙二醇重组尿酸酶虽然有还不错的疗效,但出现副作用的概率却很高。
预防法
许多药物对于预防痛风进一步发作是有用的,例如黄嘌呤氧化酶抑制剂(英语:Xanthine oxidase inhibitor)(包含异嘌呤醇及福避痛(英语:Febuxostat))和促进尿酸排泄药物(英语:Uricosuric)(如Probenecid(英语:Probenecid),Sulfinpyrazone(英语:Sulfinpyrazone))。由于这些药物理论上可能会使急诊发作的症状更加恶化,用药的时间点通常在急性发作症状缓解之后的一到两周之后才开始,在开始用药的头三到六个月也常搭配治疗急性发作的非类固醇性止痛药与秋水仙素使用。一般而言由于成本考量,痛风患者要发生过两次以上的发作才会建议开始使用预防性用药,但如果关节已经出现损伤、痛风石、或者是已经发生急性尿酸性肾病(英语:Acute uric acid nephropathy)也会考虑投药。降尿酸药物的剂量应该要调整到血清尿酸浓度介于300到600微莫耳/升(5.0到6.0毫克/公合),并终生服药,但若发生急性发作则建议在发作期间暂时停药。如果血清尿酸浓度无法降到理想范围且痛风重复发作,这会被认定为治疗失败或是难治性痛风。整体而言,异嘌呤醇在痛风治疗上比probenecid来得有效。
如果检验显示尿酸排除不佳(通常是24小时尿液排除的总尿酸量低于800毫克),那么促进尿酸排泄药物(英语:Uricosuric)会是比较好的选择,但若患者有肾结石病史则不适合使用这类药物。如果24小时尿液排除的总尿酸量高于800毫克,这通常显示尿酸排除的功能正常,但生产过多,这种时候黄嘌呤氧化酶抑制剂是较佳的选择。
黄嘌呤氧化酶抑制剂(英语:Xanthine oxidase inhibitor)(包含异嘌呤醇及福避痛(英语:Febuxostat))会抑制尿酸合成,长期使用这类药物目前被认为是安全且身体也能容忍长期用药。肾功能不佳的患者或有尿酸结石的患者都可以使用黄嘌呤氧化酶抑制剂,但少数的人对于异嘌呤醇有过敏反应,这些人则应该使用福避痛做为替代用药。
预后
在没接受治疗的状况下,急性痛风发作一般会在五到七天内缓解,但有六成的患者在一年内会第二次发作。患有痛风的人罹患高血压、糖尿病、代谢症候群、肾脏及心血管疾病的风险也比较高,也因此整体死亡风险相对于常人较高。痛风与疾病风险的相关部分可能是因为痛风与胰岛素抗性与肥胖症的关系,但也有部分的风险上升似乎是独立的。
如果不接受治疗,急性痛风发作可能会恶化为慢性痛风并造成关节面损伤、关节变形、或是无痛性的痛风石痛风患者如果在五年内不接受治疗,产生痛风石的机会约为三成,通常会出现在耳壳、手肘的尺骨鹰嘴突、或是阿基里斯腱。在接受积极治疗后,痛风石可能会消失。肾结石也是痛风常见的并发症,约有一至四成的患者有这个问题,目前认为是由于尿液的酸碱值偏酸,因而会促使尿酸在肾脏形成沉淀。其他的慢性肾功能异常也可能出现在痛风患者身上。尿酸也可能在肾脏结晶,或者是因长期服用止痛药对肝肾造成的伤害,形成慢性肾衰竭。
脚拇趾关节的痛风
流行病学
西方人终其一生有1到2%的人会患上痛风,而且这个比率正在上升。从1990到2010年,痛风的发生率上升了将近两倍,一般认为上升的原因包括寿命延长、饮食改变、以及与痛风相关的疾病的发生率上升(比方说代谢症候群和高血压)。有许多因素会影响痛风的发生率,包括年龄、种族、季节。在大于30岁的男性与50岁以上的女性族群中,痛风的盛行率为2%。
在美国,非裔美国男性相对于欧裔美国人而言有两倍的机会患上痛风,太平洋岛国居民与新西兰的毛利人的痛风发生率也偏高,而澳洲原住民虽然血中尿酸浓度平均较高,但发生率却不高。
历史

安东尼·范·列文虎克在1679年初次描述了尿酸结晶在显微镜下的结构
痛风古称“王者之疾”、“帝王病”或“富贵病”,因为此症好发在达官贵人的身上,如元世祖忽必烈晚年就因饮酒过量而饱受痛风之苦,使他无法走路和骑马领兵上阵。颇为有趣的一点是在历史上,患上痛风曾一度被认为是一种社会向往的疾病,因为只有达官贵人,有权有势的上流社会人士才有机会患上痛风(高尿酸饮食多数只有富人才负担得起)。
“痛风”一词最早出现在南北朝时期梁代陶弘景《名医别录》“独活,微温,无毒。主治诸贼风,百节痛风无久新者。”因其疼痛来得快如一阵风,故由此命名。古代又称“痛痹”,明朝虞抟所著《医学正传》卷四云:“夫古之所谓痛痹者,即今之痛风也。诸方书又谓之白虎历节风,以其走痛于四肢骨节,如虎咬之状,而以其名名之耳”。
世界其它地方亦有痛风疾病的古代纪录,关于痛风的记载,最早可追溯到公元前2600年埃及关于大脚趾关节炎的记录。古希腊名医希波克拉底称痛风为“不能步行的病”,并指出痛风是富者的关节炎,而风湿则是贫者的关节炎。在他的《格言》中,他对痛风下了以下的结论:“太监不会得到痛风,女人在更年期以后才会得到痛风,痛风的发炎在发生后40天内就会消退,痛风在春秋两季较会发生。”。
凯尔苏斯在公元30年则描述了痛风与酒精和肾病的关联,并发现在女性身上痛风会相对晚发作的现象:
西元三世纪,罗马医师盖伦首次描述痛风石(英语:tophi)(尿酸盐)。“痛风”的英文gout则是在公元1200年,由一位名叫Randolphus of Bocking的一名修士发明,它来自于拉丁文的gutta,指的是一滴液体。命名的理由是中世纪的医学概念体液学说,认为痛风是由于血液中的病态物质“滴”到关节内部与周围造成。
英国医师汤玛斯·席登汉(英语:Thomas Sydenham)在1683年描述痛风容易在清晨发作,并好发于老年男性:
荷兰科学家安东尼·范·列文虎克在1679年初次描述了尿酸结晶在显微镜下的结构。到了1848年,英国医师阿弗列德·巴灵·加洛德(英语:Alfred Baring Garrod)发现血中过多的尿酸会导致痛风。
其他动物
由于其他动物能合成尿酸氧化酶来分解尿酸,痛风在其他动物身上并不常见。人类与其他人科动物无法合成这种酵素,因此在这些生物身上常见到痛风的发生。鱼类、两栖动物与其他非灵长目动物能合成尿酸氧化酶 。有一个被命名为苏的暴龙被认为在生前患有痛风。
相关研究
目前有数种针对痛风的新药正在开发中,包括anakinra(英语:anakinra)(白细胞介素1族受体拮抗剂))、canakinumab(英语:canakinumab)(抗IL-1B抗体)、以及rilonacept(英语:rilonacept)(白细胞介素1族抑制剂)。Canakinumab可能比低剂量的类固醇效果更佳,但价位是类固醇的五千倍。合成尿酸氧化酶(Rasburicase(英语:Rasburicase))虽可行,但它的用途很有限,因为它会诱发自体免疫反应,目前正在开发较不会诱发免疫反应版本的合成尿酸氧化酶。
免责声明:以上内容版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。感谢每一位辛勤著写的作者,感谢每一位的分享。

相关资料

- 有价值
- 一般般
- 没价值








24小时热门
推荐阅读
知识互答
关于我们

APP下载




























{{item.time}} {{item.replyListShow ? '收起' : '展开'}}评论 {{curReplyId == item.id ? '取消回复' : '回复'}}